
精密根管治療

精密根管治療
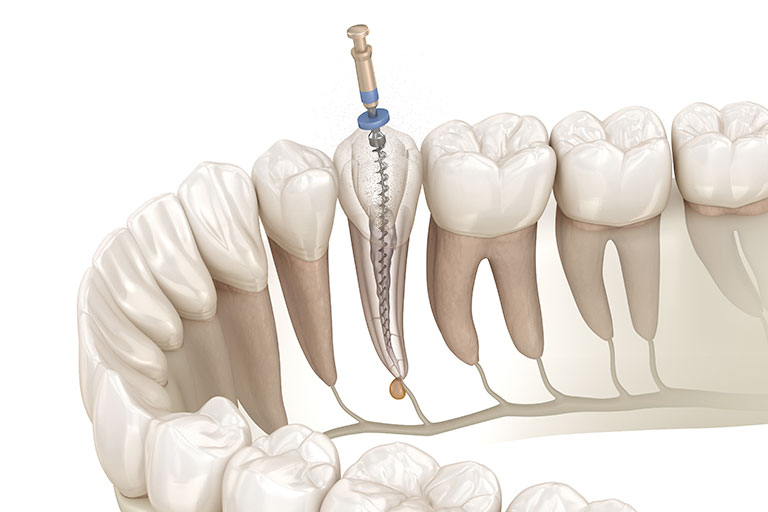
むし歯になると歯のエナメル質や象牙質が、むし歯菌から放出される酸によって溶かされ、進行すると歯の中心部にある歯髄(しずい)にまで到達し、激しい痛みを伴うようになります。歯髄は血管を含む歯の神経で、歯根に通る管状の空洞(根管)を満たし、歯の知覚と栄養供給を司っています。根管治療は、むし歯菌に感染した歯髄や細菌の固まりなどの汚れをきれいに取り除き、痛み・症状を抑えて歯の寿命を伸ばす治療です。強い痛みを伴うむし歯や抜歯を勧められてしまうような重いむし歯でも、きちんと根管治療が行われれば、ご自身の歯を残したまま歯の機能を取り戻すことができます。
根管はとても細く複雑な構造をしているため、その治療は歯科治療の中で頻度が多いものの、繊細で難易度の高い治療の一つとされています。当院では、充実した設備と専門的な技術をもって天然の歯を残すための根管治療に力を入れています。むし歯が重度にまで進行し、「抜歯しかない」と言われた方も、ぜひ一度ご相談ください。
根管治療は、歯科治療の中で大きな割合を占める治療であり、むし歯が進んで神経を取り除くケース以外に、下記のような症状にも適応されています。
根管治療の適応症としては、次のような疾患があります。
むし歯が進行して歯髄にまで達すると歯髄炎が起こります。過去に治療した部分から細菌が入り込んだり、交通事故や転倒などで歯が折れたり(打撲・脱臼※1も含みます)することが原因になることもあります。部分的に炎症が起きているだけで、元の状態に回復する可逆性(かぎゃくせい)歯髄炎は、通常、う蝕を除去することで正常な歯髄に戻るため、歯髄を除去する必要はありません。一方、回復しない不可逆性(ふかぎゃくせい)歯髄炎は、細菌感染を起こした歯髄をきれいに取り除く、抜髄(ばつずい)と呼ばれる治療が必要となります。共通して「冷たいものや温かいものがしみる」という症状がありますが、不可逆性では継続する痛みを伴ったり、何もしなくてもズキズキ痛んだりします。
※1 歯の脱臼とは外力によって歯を歯槽骨に固定している組織(歯根膜)が断裂することを言います。一部の歯根膜が断裂した不完全脱臼から、歯が抜け落ちてしまう完全脱臼まで様々な脱臼の病態があります。
歯髄炎を放置してしまうと歯髄壊死※2となり、温度刺激による痛みを感じなくなります。外傷などで脱臼した歯が歯髄壊死になる場合もあります。症状としては触ってわかるような歯ぐきの腫れ、歯の変色、歯がしみなくなり痛みも感じなくなる、などです。
※2 壊死は組織や細胞が死ぬことで、歯髄壊死とは歯髄(神経)が死んでしまうことです。
細菌が歯の根に達すると、歯と歯槽骨(歯を支える骨)の間にある歯根膜に炎症が広がって根尖性歯周炎と呼ばれる状態になります。自覚症状はなくてもレントゲンでみつかることがあり、歯根の先(根尖部)にレントゲン透過像(黒く見える部分)が認められるようになります。これを根尖病巣(こんせんびょうそう)と呼び、炎症が慢性的になると歯根の先端部分に膿が溜まり、その膿が粘膜内に流れ出て、歯肉がぷくっと腫れることがあります。この腫れは痛みを伴い自然に潰れて膿が出ると一時的におさまりますが、放置すると体調が悪い時などに再び膿が溜まって腫れてきます。
根尖性歯周炎は、むし歯の放置によって起こることもありますが、過去に根管治療で神経を取った歯が起こすことのほうが頻度として多いといえます。症状としては、歯ぐきが腫れて膿が出る、噛むと痛い、時々強い痛みを感じる、骨が溶けて歯がぐらぐらする、などですが、悪化すると、細菌が顎などの周囲の骨にも影響を及ぼし、顎骨骨髄炎(がくこつこつずいえん)や骨膜下膿瘍(こつまくかしゅよう)といった症状につながります。これらは身体の抵抗力が弱いと敗血症を引き起こす危険性がありますので早急な治療が必要です。
根管治療には2つの治療パターンがあります。はじめて神経を取り除く場合の「抜髄(ばつずい)」と、むし歯が深くなり歯髄が細菌に感染してしまった場合や、神経を取り除いたのちに再び感染を起こしてしまった場合に行う「感染根管治療」です。
むし歯が神経にまで達して、ひどい歯髄炎の症状(自発痛、冷・温痛、咬合痛など)を起こしている場合は、歯髄(神経)を取り除く処置が必要になります。この治療を抜髄といいます。歯髄炎の状態は、歯髄の細胞が生きていて免疫力を持っています。このため、歯髄にはほとんど細菌はいないと考えられています。抜髄の段階で無菌的かつ丁寧な治療を行い、精密な土台や被せ物をセットできれば、高確率で根管内に細菌がいない状態を作り出すことが可能です。これにより歯髄炎の症状が改善します。
歯髄炎を放置していると、細菌によって歯髄の組織が殺されていきます。こうなると、歯髄の細胞の免疫力も失われていくため、根管内に細菌がさらに増殖し、歯髄壊死や根尖性歯周炎などを引き起こします。すでに神経を取り除いた歯でも、根管内に細菌が進入すると、同じような状態になります。
感染根管治療は、根管の中の細菌や汚染物を取り除き無菌に近い状態にして、根の先にある炎症を抑えていく治療です。
1
切削器具を用いてむし歯や被せ物を除去
まず、歯を削る器具(切削器具)を使ってむし歯や被せ物を除去し、汚染された根管内の歯髄を露出させ、処置をしやすくします。このとき、神経が残っている状態であれば麻酔は不可欠となります。再治療の歯であれば、詰め物や土台もすべて取り外します。
2
手用器具を用いて感染歯髄を除去
次に歯髄を取り除いていきます。再治療の場合は根管内に詰めた薬剤、根尖部に溜まった膿を取り除きます。根管は非常に治療領域が細かく、構造が複雑なため、「ファイル」や「リーマー」という針のような専門器具を用いて、取り残しがないように徹底的に除去します。続いて空洞になった根管を拡大していきます。根管は一本の歯に対して複数本あり、前歯では1~2本、奥歯では3~4本に分岐しています。分岐した根管をそれぞれ拡大していく必要があります。
3
薬液による根管内の洗浄・消毒
汚染された歯髄などを器具で除去した後、薬液によって化学的に洗浄します。また、空洞になった根管内に消毒薬を入れて仮の蓋をし、時間を置いて消毒します。この工程を症状がおさまるまで何度か行います。
4
根管充填
根管がきれいに清掃、消毒され、症状の改善が認められれば、充填剤を緊密に詰める根管充填(こんかんじゅうてん)を行います。ガッタパーチャと呼ばれるゴム状の樹脂等を用いて根管内をしっかりと無菌状態で封鎖し、細菌が再び侵入しないようにします。
5
支台築造
抜髄や感染根管治療で神経を抜いた歯は、経年的に歯質が弱くなり、破折が起こりやすくなります。そのため歯を金属や樹脂を用いて補強する支台築造を行います。その土台に被せ物を付け、歯の形態及び機能を回復させて根管治療は終了です。
根管治療の期間
抜髄の場合は比較的短期間で終了しますが、感染根管治療では根管内を清潔にするのに時間がかかるため、数回にわたって治療を行う必要があります。むし歯の位置や治療の進み具合によって異なりますが、多ければ4~5回に及ぶこともあります。
当院では、マイクロスコープ、歯科用CT、ラバーダム防湿、ニッケルチタンファイル、超音波治療器など、現在、根管治療に有用とされている設備(材料)や技術を積極的に導入し、より精密な根管治療を行っています。
根管治療で重要なのは精密性です。縫い針程度の太さしかない根管内を掃除する治療であり、細かい処置の連続でミクロン単位の正確さが求められます。歯を削り過ぎると、歯の根が折れてしまうリスクが高くなりますし、洗浄や消毒が不完全であると、細菌感染の再発リスクが高まります。これまで根管内部の治療は、歯科医師の「経験」や「勘」を頼りに手探りで行っていましたが、マイクロスコープの登場により、小さなものを大きく拡大して、1つ1つの繊細な処置を目で見て確実にできるようになりました。従来と比較すると、圧倒的に精密で質の高い治療を行うことができます。
当院では視野を20倍にまで拡大できる「マイクロスコープ」を導入し、より精密で確実な根管治療をめざしています。
歯科用CTは3次元の立体画像で歯のレントゲンを撮ることができる装置です。根管は複雑な形状であるうえ、歯によっては数本に分岐しています。根管の清掃・消毒を確実に行うためには、まず根管の構造や病巣の位置・大きさを正確に把握することが重要となります。その診査診断に役立つのが歯科用CTです。平面のレントゲン画像では確認できない細部も、歯科用CTの立体画像なら詳細に把握できるため、より一層精密な診査診断、治療が可能になります。
根管治療を行うと根管内の神経組織や血流がなくなり、歯の免疫力が全くない状態になります。そのような歯の根管に、口の中の細菌が入り込むと増殖し放題となり、病気が再発してしまいます。ラバーダム防湿は、薄いゴム製シートで治療する歯以外を覆い、唾液中の細菌が根管内に侵入することを防ぐ、非常に重要な処置です。薬剤や治療器具の誤嚥防止、舌や頬粘膜のけがの防止、防湿による詰め物の接着強度の向上という効果もあり、治療には必須です。これにより、根管治療の成功率を飛躍的に高めることができます。
根管治療では、歯髄を除去するためにファイルと呼ばれる器具を使用します。このファイルには、一般に用いられるステンレスファイルと、ニッケルチタンファイルがあります。曲がりくねっている根管を掃除する際、ステンレスファイルでは硬すぎるために深部に入っていかずに、根管を傷つけてしまうことがありますが、ニッケルチタンファイルは超弾性の性質を持ち、曲がった根管にそってしっかり入っていきます。根管を不必要に傷つけることなく、精密に歯髄の除去が可能です。
マイクロスコープ下の根管治療では、肉眼やルーペ下とは異なり、根管の細部までしっかり見えます。そのため、根管内部の細かい汚染物を除去したり、消毒薬を活性化させたりするために超音波治療器は不可欠です。
歯の神経が細菌に侵され痛みが生じている場合、適切な根管治療と薬剤の充填によって治療が可能ですが、なかには通常の根管治療では回復が見込めない症例もあります。たとえば、根管が細く(あるいは塞がっている)患部に器具が届かなかったり、亀裂があり密封が不可能であったりするケースです。このような場合は歯根端切除術(しこんたんせつじょじゅつ)などの外科的処置が検討されます。病巣のある根の先を切り取ってしまう、いわば歯の命を救うための最後の手段です。ただし、この施術によっても治る見込みが少ない場合は、適応外となることもあります。
根管治療は、重度のむし歯を抜歯することなく本来の歯の機能を取り戻す治療です。精密で質の高い根管治療をめざす当院に是非一度ご相談ください。